Le scandale Orpea a suscité, dans les jours qui ont suivi, une vague de critiques à l’égard des maisons de retraite en France. Or, la dénonciation de la maltraitance et l’insuffisance criante de moyens dans les établissements dédiés à la prise en charge des personnes âgées ne sont pas nouvelles. En arrière plan, des responsables politiques aux dirigeants de structures, tous semblent dépassés par le défi grandissant de prise en charge de la dépendance. Gourmande en moyens humains et financiers de plus en plus importants, le phénomène de vieillissement de la population en France produit des effets sociaux, économiques et anthropologiques sans précédent. Loin de ne peser que sur l’État, la responsabilité vis-à-vis de nos ainés repose en grande partie sur les familles, qui héritent d’un important reste à charge. Face à ce qui se vit, de plus en plus couramment, comme un “fardeau”, l’une des promesses du quinquennat Macron était la réorganisation du système de sécurité sociale, avec la création d’une cinquième branche dédiée à l’autonomie. Porté par Brigitte Bourguignon, ministre déléguée au ministère des Solidarités et de la Santé, ce projet aux allures plus “sociales” a néanmoins été qualifié de “coquille vide” par plusieurs élus et professionnels du secteur. Résultat, alors que la crise sanitaire a mis en exergue la vulnérabilité des personnes âgées, le gouvernement a décidé de repousser encore davantage ce projet qui, faute d’ambition politique forte, ne verra probablement jamais le jour.
Malaise dans les Ehpad
La publication récente du livre Les Fossoyeurs par le journaliste Victor Castanet, dédié à la maltraitance dans les Ehpad, a remis au cœur des débats un certain nombre de dysfonctionnement. L’ouvrage révèle, entre autres difficultés récurrentes – et semblables aux conditions de l’hôpital public –, le rationnement du matériel de soin et d’hygiène, le chronométrage des interventions ou encore l’abandon d’une véritable relation de soin entre soignants et résidents, au-delà du volet purement sanitaire, soumis à des impératifs de maximisation des gains et de réduction des coûts. Les révélations qui ont suivi sur la volonté du groupe d’étouffer cette enquête, en proposant 15 millions d’euros à son auteur, en disent long. Tous les moyens sont bons pour protéger ce business lucratif. Pour rappel, Orpéa a fait multiplier son cours de bourse par quatre en dix ans. Le groupe affichait un bénéfice par lit de 1500 euros en 2020, et ce malgré la crise sanitaire (1900 euros l’année précédente). En réaction à ce nouveau scandale, visant spécifiquement ce groupe, si ce n’est le seul établissement de Neuilly, le gouvernement fait brillamment l’impasse sur les problèmes structurels du secteur.
La prise en charge de la dépendance s’est faite historiquement, à mesure que l’espérance de vie avançait. Cependant, elle a complètement manqué de pilotage, faute de réelle prise de conscience politique. Depuis les hospices tenus par les religieuses, jusqu’aux groupes cotés en bourse, ce secteur illustre l’échec d’une vision libérale, appliquée au domaine de la santé. Ce type d’approche conduit nécessairement à l’établissement d’un système à deux vitesses. Ceci se vérifie tant pour les EHPAD (Établissements d’hébergement pour les personnes âgées dépendantes) que pour l’accompagnement à domicile. D’une part, on trouve les sociétés, parfois cotées, qui profitent de l’or gris – c’est à dire des opportunités lucratives de l’économie du grand âge ou silver economy. Spécialisés dans l’immobilier, plutôt que dans la prise en charge, elles cherchent à optimiser leurs investissements. En effet, l’activité d’hébergement reste la plus lucrative, tandis que la partie soin est peu rentable. De l’autre, se trouvent des opérateurs associatifs à vocation sociale. Ils souffrent d’une taille limitée, et leur fonctionnement repose parfois sur des bénévoles. Cependant, ces deux acteurs, pour des raisons différentes, se retrouvent face à des contraintes financières fortes. Les uns en quête de rentabilité, les autres dans un souci de durabilité du modèle social et associatif.
Cet état de fait se traduit par une prise en charge très inégale. Le manque de moyens et l’encadrement chaotique des équipes, expliquent en grande partie les plaintes régulières de maltraitance. Dans les cas les plus extrêmes, le manque de personnel ne permet pas d’assurer la correcte délivrance des repas ou des soins de base. Les objectifs du plan Santé de 2006, visant à garantir un ratio d’un soignant pour un résident, n’ont pas été atteints, seize ans plus tard. En effet, le rapport parlementaire de Caroline Fiat sur la situation des EHPAD dénombrait 0,6 soignant pour un résident en 2018. Encore, ce chiffre doit tenir compte du fait que l’ensemble du personnel n’est pas intégralement auprès des résidents ; ceux que l’on appelle les équipes mobiles.
Ainsi, bien que très lucratif, le secteur peine à répondre à l’ensemble de la demande. Sous l’effet du vieillissement de la population, le nombre et le délai des prises en charge ne cessent d’augmenter. Le rapport commandé par le ministère des Solidarités et de la Santé en 2018, lorsque ce sujet avait déjà fait polémique, estimait à 60 000 le nombre de places manquantes. En outre, l’accès à un Ehpad de proximité est variable selon les territoires. Les espaces ruraux sont moins bien dotés, alors que leur population est structurellement plus âgée. Si l’on étend la comparaison à l’ensemble des modalités d’accompagnement, les écarts sont encore plus spectaculaires : la densité varie du simple au double entre les départements. En conséquence, certaines familles doivent recourir à un établissement relativement éloigné de leur domicile. Ceci arrache les personnes âgées à leur environnement familier et réduit d’autant les possibilités de visite.
Conséquence du manque de places et du coût prohibitif de certains établissements, les familles tentent de retarder au maximum l’entrée en Ehpad.
Enfin, avec le temps, les modalités de prise en charge tendent à se dégrader. Tout d’abord, l’âge d’entrée en établissement augmente et, avec lui, le niveau de dépendance des personnes. Conséquence du manque de places et du coût prohibitif de certains établissements, les familles tentent de retarder au maximum l’entrée en Ehpad. Ceci se traduit in fine par des besoins matériels et humains bien plus importants qu’auparavant. Or le secteur était probablement mal préparé pour assurer la prise en charge de pathologies de plus en plus lourdes. En outre, les établissements ne permettent pas toujours de séparer les patients atteints d’Alzheimer ou de démence des autres. Selon la DRESS, en 2015, 53 % des établissements se trouvaient déjà dans ce cas. Le mélange des patients, sans distinction de nature de pathologie se traduit par la dégradation de l’état de santé de l’ensemble des résidents.
En outre, malgré la construction de nouveaux établissements, la plupart des structures d’hébergement sont très vieilles. Selon cette même enquête de la DREES, un quart d’entre elles avaient plus de 25 ans et n’avaient pas fait l’objet d’une rénovation. Or l’augmentation des contraintes financières et l’approfondissement des normes d’hygiène, de sécurité etc., rendent l’entretien de ces lieux bien plus complexe. De plus, les faibles effectifs de personnel dans une grande partie des établissements rendent difficiles une intervention rapide en cas d’accident. Cette équation insolvable est d’autant plus problématique qu’elle met en danger un public déjà très vulnérable. Une panne prolongée de la climatisation en période de canicule, par exemple, peut être dramatique pour les personnes âgées.
Un système de financement défaillant
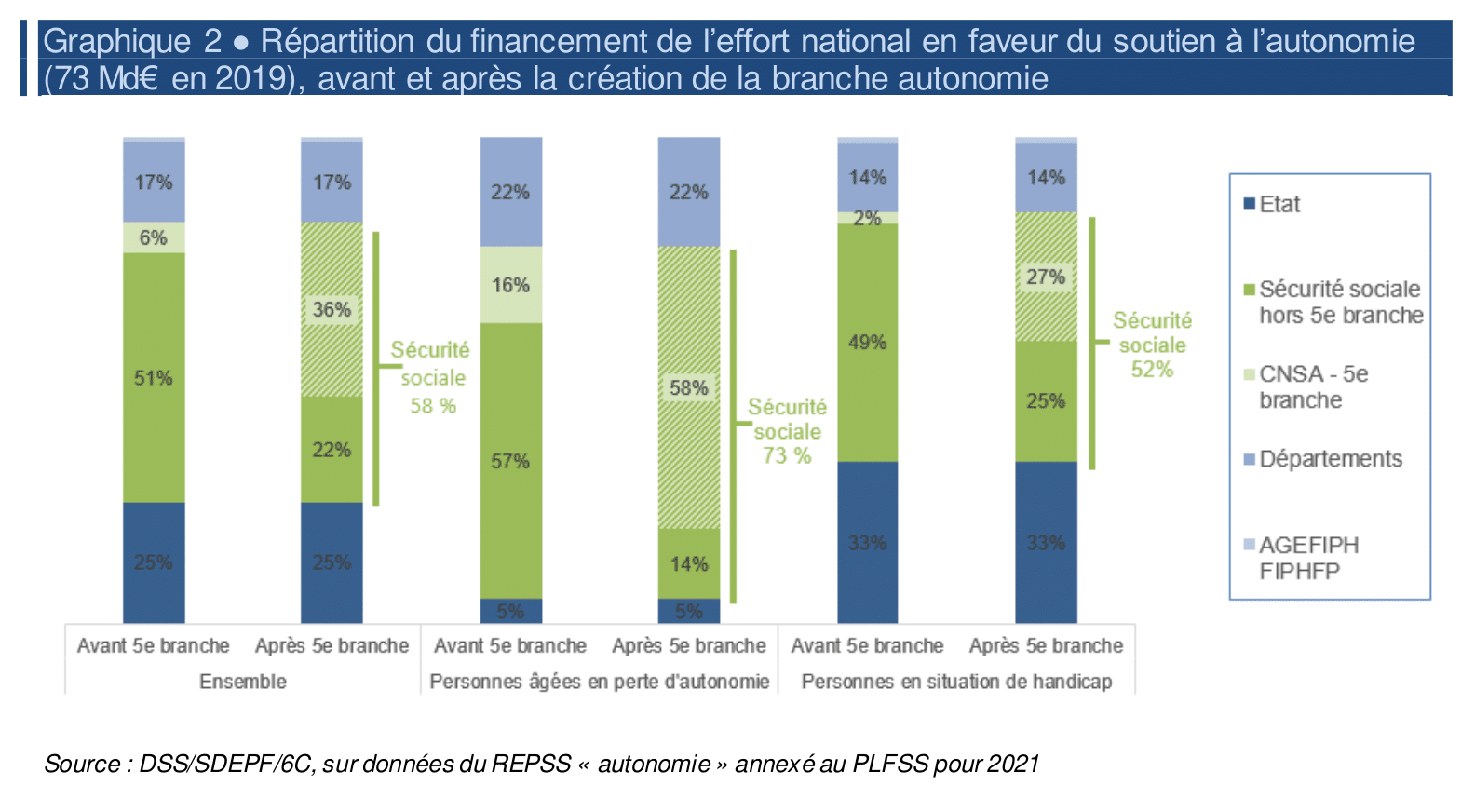
Si le secteur se trouve sous pression financièrement, c’est en grande partie une question de choix politique. En effet, le développement du secteur repose sur une logique d’appel d’offre public. Les opérateurs sont donc libres de leurs choix d’investissement. En parallèle, le consommateur reçoit une subvention publique, et est laissé libre de son choix d’établissement, censé être optimal. La réalité est que ce système, dont nous avons souligné les insuffisances, présente un coût social important. Selon le rapport Grand âge et autonomie de 2019, commandé par le ministère de la Santé, le total des dépenses en France s’élevait en 2014 à 1,4 % du PIB, soit 30 milliards d’euros. Ceci représente un montant de 15 000 euros par personne en situation de dépendance. Cette somme se répartit entre la sécurité sociale (50 % des dépenses), les familles (20%) et les collectivités locales, notamment les départements (16%). Le rapport proposait 175 mesures pour remettre à niveau le secteur, pour un total de neuf milliards d’euros supplémentaires. La DREES a calculé que ce montant devrait doubler d’ici 2060, au regard de la hausse de la population concernée. La loi sur la dépendance de 2020 n’a permis d’ajouter que 400 millions d’euros au budget, bien en deçà des besoins. Ceci va nécessairement poser un problème de financement en l’absence d’une refonte d’ampleur. Aujourd’hui, la question de la répartition de ce coût additionnel reste en suspens.
Le système de financement d’une partie des aides qui repose, en grande partie, sur l’échelle départementale, est également très inégal. En effet, une partie des allocations versées, comme l’aide sociale à l’hébergement, qui recouvre les frais d’hébergement en Ehpad, ou encore de l’allocation de solidarité aux personnes âgées, sont récupérables sur les successions. Cette solidarité intergénérationnelle contrainte, en plus de prolonger les inégalités existantes, incite bien souvent les aînés à se sacrifier pour leurs enfants et petits-enfants. Chaque individu est alors chargé du poids moral et psychologique de rationnement de ses dépenses quotidiennes, alors que le principe même d’un service public de santé voudrait que ce soit l’État qui endosse la responsabilité d’allouer les ressources collectives en identifiant les besoins.
L’absence de mise en place d’un véritable financement de la dépendance à la hauteur des enjeux reste un échec majeur du quinquennat.
L’absence de mise en place d’un véritable financement de la dépendance à la hauteur des enjeux reste un échec majeur du quinquennat. Il s’agit de 1,3 million de personnes concernées en 2017, auxquelles il faut ajouter les familles, quatre millions d’aidants, et le personnel dédié, 800 000 salariés. Emporté dans son élan réformateur, le gouvernement annonçait la création d’une cinquième branche de la sécurité sociale, consacrée à la dépendance. D’un point de vue théorique, il s’agissait de socialiser un ensemble de dépenses aujourd’hui réparties entre plusieurs acteurs. La nouvelle branche aurait permis la mise en place d’une redistribution selon le principe de « chacun selon ses ressources, à chacun selon ses besoins ». D’un point de vue pratique, le projet ne pouvait aboutir sans une augmentation considérable des moyens alloués à la prise en charge de la dépendance. Or, le budget n’a augmenté que marginalement et le plus remarquable a été le transfert d’une partie des branches « retraite » et « maladie » vers la nouvelle. Rien de révolutionnaire. Ainsi, l’action de la CNSA (Caisse nationale de solidarité pour l’autonomie) nommée à cet effet, s’est limitée à de simples agencements financiers, chaque acteur restant par ailleurs maître de ses prérogatives. Face à ce manque criant d’ambition, et de cadrage, élus et soignants ont protesté contre une « coquille vide ». Plus encore, la cinquième branche prévoyait de réunir dans une même enveloppe les fonds alloués au handicap et à la dépendance. Bien que ces deux catégories se rapprochent en de nombreux points, puisqu’une personne handicapée peut être considérée comme dépendante, et vice-versa, il reste que leur distinction jusqu’à maintenant a permis l’émergence de multiples associations et groupes d’intérêt. Sans fléchage des dépenses, ces différents acteurs risquent d’entrer en concurrence. Cette mise en tension du milieu médico-social, permise et entretenue par l’État, s’apparenterait à une injection des logiques et des intérêts privés dans le système public de santé.
Sortir d’une position de soumission aux contraintes budgétaires
Contrairement à la vieillesse, l’enfance est un des principaux foyers de dépense des organismes de sécurité sociale. Or, les évolutions démographiques de ces dernières décennies sont marquées par le vieillissement continu de la population. Ce qui ne va pas sans une augmentation des besoins. À ce titre, les partisans d’une réforme de la sécurité sociale plaident pour une refonte de la structure même du système. Modification du nombre ou de l’intitulé des branches, transfert de responsabilités entre l’échelle nationale et locale – notamment départementale –, toutes ces propositions ne sont en réalité pas nouvelles. Si Macron ambitionnait d’en faire un chantier majeur de son quinquennat, ce ne sera pas le premier à avoir échoué. L’expérience malheureuse des ARS (Agences régionales de santé) a montré les limites d’une vision bureaucratique et comptable, coupée des réalités de soins. Cela a été flagrant lorsque l’État a souhaité verser une prime Covid aux aides à domicile, après le premier confinement, ou revaloriser leurs salaires. Pour pouvoir tenir sa promesse, les départements ont été contraints de participer au financement de ces hausses décidées en 2020. Or, faute de revalorisation, les organismes d’aides à domicile peinent déjà à recruter, en raison de conditions de travail difficiles.
Faute d’ambition, nos responsables politiques cèdent progressivement la santé de nos aînés aux agents privés, qui se livrent à une concurrence féroce.
Il semblerait donc pertinent, à ce stade, de remettre en cause le dogme selon lequel la prise en charge des personnes âgées en France devrait, avant tout, être soumise à des contraintes budgétaires. Car de fait, les moyens mis sur la table par les pouvoirs publics ne sont en aucun cas comparables à ceux des grands groupes privés. Faute d’ambition, nos responsables politiques cèdent progressivement la santé de nos aînés aux agents privés, qui se livrent à une concurrence féroce. Or, l’affaire Orpéa montre bien que la rentabilité à tout prix ne garantie en rien, voire contrevient à la qualité de la prise en charge. En outre, la mission de service public imposerait un nouvel impératif de fonctionnement de ces institutions, au delà des seuls équilibres financiers. Les établissements municipaux, adossés à un CCAS[2], ont montré la voie. Leurs responsables n’ayant de compte à rendre que devant les électeurs, et leur personnel disposant d’une liberté d’action. Ceci permettrait également de renforcer le développement de structures intermédiaires, entre le domicile et l’Ehpad. L’entrée en Ehpad continue de représenter un choc. Il faut dès lors multiplier les alternatives pour accompagner les personnes de la façon la plus adaptée. Il s’agirait là d’une révolution historique pour ce secteur. Mais celle-là s’avère nécessaire pour que dépendance cesse de rimer avec souffrance.
[1] Incluant les différentes structures d’accueil mais également l’aide à domicile.
[2] Centre communal d’action sociale, établissement public chargé de mettre en œuvre la politique sociale d’une municipalité.










